- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:40.
- Última modificação 2025-11-02 20:14.
Papilomavírus humano em mulheres
O conteúdo do artigo:
- Causas e fatores de risco
- Formas da doença
- Sintomas do papilomavírus humano em mulheres
- Diagnóstico
- Tratamento de doenças causadas pelo papilomavírus humano em mulheres
- Possíveis complicações e consequências
- Previsão
- Prevenção
O papilomavírus humano em mulheres é um grupo da família do papilomavírus que inclui 27 espécies e mais de 170 tipos ou cepas.
Vírus do papiloma humano
O papilomavírus humano é caracterizado por um alto grau de contagiosidade e ampla prevalência. De acordo com várias fontes, de 60 a 90% de todas as pessoas em idade reprodutiva estão infectadas com o papilomavírus humano. O maior número de casos de transporte de vírus é registrado na faixa etária de 18-30 anos. O HPV é capaz de provocar o desenvolvimento de neoplasias benignas e malignas:
- Os tipos de HPV 1-5, 7-10, 12, 14, 15, 17, 19-24, 26-29, 49, 57 são responsáveis pelo aparecimento de verrugas (HPV 1, 2, 4 provoca verrugas plantares, HPV 10, 14, 15, 27, 28, 49 - plano, HPV 7 - verrugas de açougueiro, HPV 2, 4, 27, 29, 57 - vulgar, HPV 3, 5, 8, 9 - filiforme);
- Os tipos de HPV 6, 11, 16, 18, 31, 33, 35, 42-44, 54 causam verrugas genitais ou papilomas do trato genital ou respiratório;
- Os tipos de HPV 16, 18, 30, 31, 33, 39, 40, 42, 43, 51, 52, 55, 57, 58, 59, 61, 62, 64, 67-70 podem causar patologia pré-cancerosa, das quais a mais elevada as cepas 16 e 18 são oncogênicas.
O papilomavírus humano é transmitido de uma pessoa infectada para uma pessoa saudável, embora seja possível uma infecção simultânea ou sequencial com vários tipos do vírus.
Causas e fatores de risco
O HPV entra no corpo da mulher principalmente através do contato sexual (a probabilidade de infecção durante o contato sexual chega a 66%), mas o contato e a transmissão domiciliar também são possíveis. Quando atinge a pele ou as mucosas, o vírus entra na célula, dentro da qual pode estar no citoplasma (forma epissomal ou benigna) ou penetrar no núcleo da célula e inserir seus genes em seu genoma (forma introssômica ou maligna).
Os fatores de risco para infecção por papilomavírus humano em mulheres incluem:
- doenças infecciosas do trato geniturinário;
- início precoce da atividade sexual com mudanças frequentes de parceiro;
- sexo desprotegido;
- múltiplos abortos;
- estados de imunodeficiência;
- período de gravidez;
- não cumprimento das normas de higiene pessoal;
- maus hábitos.
A possibilidade de transmissão do HPV durante o parto não foi totalmente determinada. Existem informações sobre a detecção de um agente infeccioso em crianças, bem como em meninas, antes do início da atividade sexual. Segundo alguns relatos, o DNA do papilomavírus humano é encontrado no aspirado da nasofaringe de recém-nascidos em cerca de 33% dos casos.

A chance de contrair HPV por meio de relações sexuais é de 66%
O risco de infecção em mulheres aumenta com distúrbios hormonais, estresse frequente, hipotermia e uso prolongado de contraceptivos orais.
Formas da doença
O papilomavírus humano é dividido em três grupos:
- não oncogênico;
- baixa oncogenicidade;
- alta oncogenicidade.
Dependendo das características do quadro clínico da doença causada pelo HPV, são determinadas as seguintes formas de infecção viral:
- latente, ou portador do vírus - o vírus não se manifesta por muito tempo, geralmente é detectado durante o diagnóstico por outro motivo;
- subclínico - o vírus provoca a formação de neoplasias (condilomas e verrugas), que podem não ser visíveis a olho nu devido ao seu pequeno tamanho;
- clínica - o vírus se multiplica ativamente no corpo humano, levando à formação de neoplasias visíveis a olho nu.
Quando um vírus atinge a pele com formação de verrugas, as seguintes formas são: verrugas vulgares (simples, comuns), planas (juvenis), plantares, filiformes (papilomas, acrocordos). O HPV também causa o desenvolvimento de verrugas genitais (papilomas anogenitais).
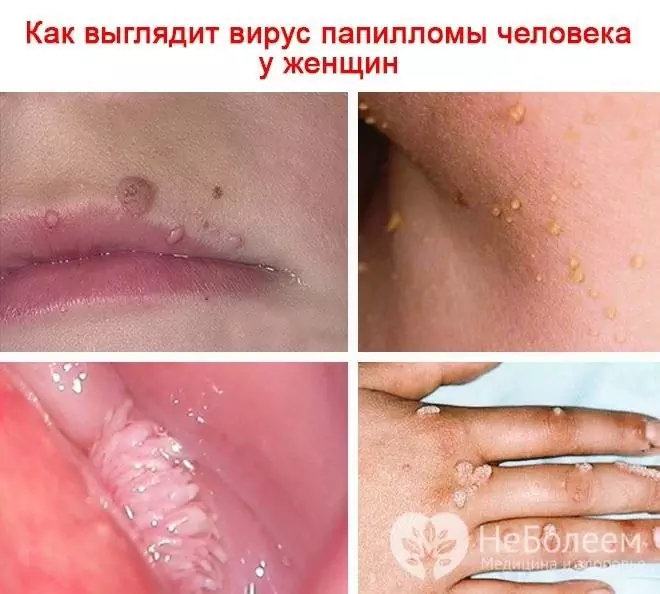
Se o papilomavírus humano em uma mulher infectar a pele, aparecem verrugas, condilomas, papilomas
A papilomatose recorrente respiratória, outra doença causada pelo HPV, é classificada da seguinte forma:
- jovem - o início da doença na infância ou aos 11-12 anos;
- adulto - início da doença aos 30-40 anos ou após 60 anos.
Sintomas do papilomavírus humano em mulheres
O papilomavírus humano em mulheres em 13-34% dos casos prossegue subclinicamente, um processo patológico clinicamente pronunciado é registrado em 1-3% das pacientes; no restante, a infecção tem um curso latente. O processo infeccioso na região genital pode ser agravado no contexto de vulvovaginites, endocervicites, bem como doenças sexualmente transmissíveis (clamídia, herpes genital, gonorréia, tricomoníase, sífilis).
Os sintomas mais comuns do papilomavírus humano em mulheres do sistema geniturinário são coceira e queimação na área genital, corrimento vaginal patológico, dor durante e / ou após a relação sexual, fenômenos disúricos. Um sinal específico de lesões de HPV no trato urogenital em mulheres é a condilomatose da vulva, vagina e colo do útero. Em pessoas que praticam a relação sexual anogenital, os papilomas geralmente estão localizados no períneo e na região perianal.
Coceira e queimação na área genital são sintomas comuns do papilomavírus humano em mulheres
Dependendo do tipo de vírus que causou o desenvolvimento do processo patológico na pele, as manifestações clínicas da doença podem variar. As alterações patológicas na pele, como regra, são detectadas 1-6 meses após a infecção. A cor da pele nas áreas afetadas geralmente não muda; em alguns casos, os papilomas são de cor branca a marrom. Os papilomas são neoplasias benignas da pele e das membranas mucosas e são crescimentos de tecido conjuntivo que se projetam acima dos tecidos circundantes. Como contêm vasos sanguíneos, sangram quando são feridos.
As verrugas vulgares têm a aparência de uma neoplasia sólida com um diâmetro de mais de 1 mm e uma superfície ceratinizada áspera, são propensas a se fundir umas com as outras e danificar áreas significativas da pele. Na maioria dos casos, as neoplasias estão localizadas na pele das mãos, geralmente localizadas em grupos, mas em alguns casos existe uma longa existência de uma única patologia. Se o paciente tiver doenças crônicas, assim como em outras condições imunodeficientes, o processo patológico tende a se espalhar. Em casos isolados, pode ocorrer degeneração maligna de verrugas vulgares.
Com o desenvolvimento das verrugas plantares, surge na pele do pé uma vedação com superfície brilhante e rebordo protuberante. Em alguns casos, outras neoplasias menores aparecem em torno de uma verruga. As verrugas nos pés são facilmente feridas e, em seguida, tornam-se dolorosas, especialmente ao caminhar. Pela mesma razão, uma infecção secundária (bacteriana) é adicionada a eles com mais frequência do que a outras neoplasias causadas pelo HPV.
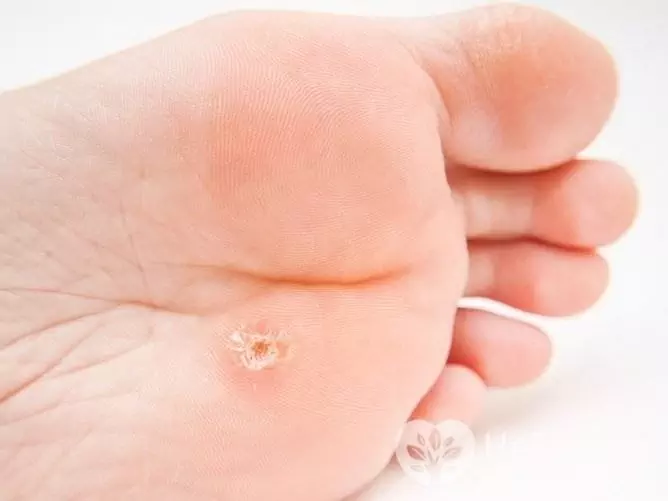
As verrugas plantares são causadas por HPV
As verrugas planas aparecem como neoplasias lisas, planas e arredondadas que podem ter uma tonalidade rosa ou amarelada. Diferenciam-se de outras verrugas pela ausência de camada de queratinização na superfície, bem como pelo fato de nunca se formarem na virilha, na pele das palmas das mãos e dos pés, e praticamente não ocorrem após os 40 anos.
As verrugas filiformes, ou papilomas, são diagnosticadas em cerca de metade dos pacientes com mais de 50 anos que se candidataram a uma instituição médica para neoplasias de pele, e na faixa etária de 80 anos ou mais são encontradas em 100%. Normalmente, os papilomas estão localizados ao redor dos olhos, no pescoço, nas axilas, sob a mama e na virilha. No início, são pequenos nódulos que não são passíveis de queratinização e não apresentam cor diferente do restante da pele. No futuro, os nódulos aumentam de tamanho, eles têm uma perna fina. Os papilomas são facilmente feridos, tornando-se inflamados e doloridos. Ao contrário da maioria das outras verrugas, elas não são propensas à autorresolução espontânea.
Com o desenvolvimento de papilomatose respiratória recorrente em pacientes, há uma proliferação de papilomas nas membranas mucosas do trato respiratório desde a cavidade nasal até as partes periféricas dos pulmões, mais frequentemente as membranas mucosas da laringe são afetadas. Essa patologia se manifesta por rouquidão, fraqueza do choro. Em casos graves (geralmente com imunodeficiência concomitante), obstrução das vias aéreas.
Diagnóstico
O complexo de medidas diagnósticas para suspeita de HPV em mulheres depende do tipo de lesão e da localização do processo patológico. Assim, para identificar verrugas filamentosas, um exame é suficiente e, para alguns outros, é necessária uma análise complexa do papilomavírus humano em mulheres por métodos de diagnóstico de DNA.
Se o trato urogenital for afetado pelo papilomavírus humano, é realizado um exame ginecológico para o diagnóstico, bem como:
- colposcopia (exame da entrada da vagina, das paredes da vagina e da área vaginal do colo do útero usando um colposcópio);
- exame citológico de esfregaços retirados do canal cervical e do colo do útero;
- pesquisa pelo método da reação em cadeia da polimerase, que permite identificar a presença e o tipo de HPV.

Se houver suspeita de infecção por HPV em uma mulher, uma colposcopia é recomendada para avaliar a condição do colo do útero
As neoplasias da pele, em alguns casos, requerem identificação por dermatoscopia, exame de raspagem da área afetada por meio de reação em cadeia da polimerase.
Tratamento de doenças causadas pelo papilomavírus humano em mulheres
O tratamento etiotrópico do papilomavírus humano não foi desenvolvido, se necessário, é usada terapia sintomática. As neoplasias causadas pelo papilomavírus humano devem ser removidas.
A remoção de papilomas, verrugas genitais e verrugas é realizada por vários métodos, o mais popular é a eletrodestruição. Com a ajuda da eletrodestruição, é possível remover as neoplasias isoladas e afetar extensas áreas afetadas. Os aspectos negativos da eletrodestruição incluem a necessidade de anestesia, bem como o risco de cicatrizes, especialmente com uma grande área de influência.
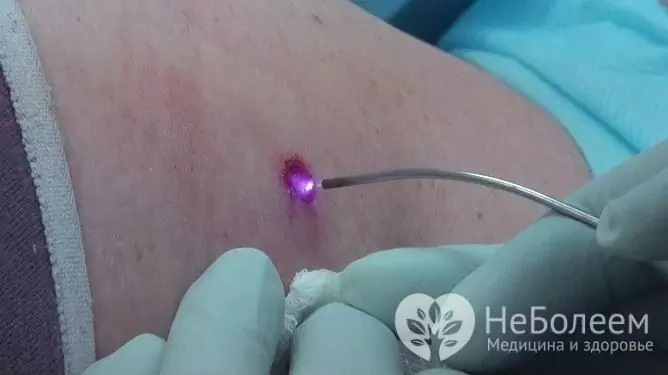
Papilomas, condilomas e verrugas causadas por HPV em uma mulher são removidos com sucesso com um laser
O método de criodestruição, ou seja, destruição de tecidos em temperaturas ultrabaixas, permite a remoção de neoplasias sem anestesia e sem posterior formação de cicatriz, mas tem aplicação limitada (é inconveniente em áreas de difícil acesso).
A terapia a laser permite remover neoplasias sem subsequentes cicatrizes e sem ferir os tecidos circundantes. Este método requer anestesia local.
Se houver suspeita de uma possível malignidade, a neoplasia é removida com um bisturi com a captura dos tecidos circundantes não afetados e, em seguida, enviada para exame histológico.
Se o vírus afetar a membrana mucosa do colo do útero, pode ser necessário tratamento cirúrgico, laser ou crioterapia.
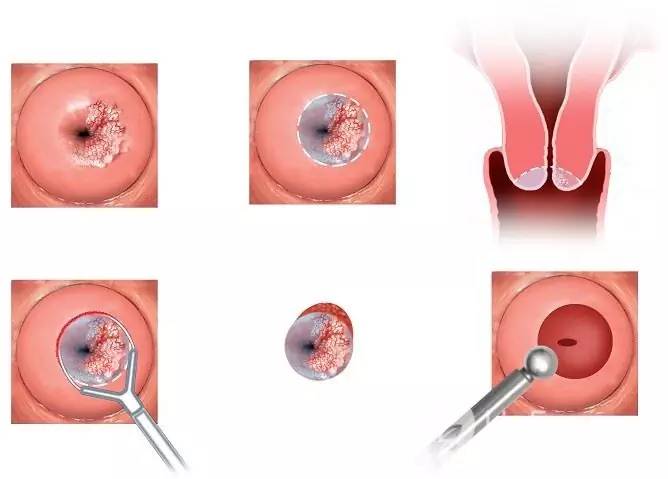
A conização do colo do útero é um tipo de tratamento cirúrgico para danos ao colo do útero com papilomavírus humano
O risco de recidiva é alto (cerca de 30%) com qualquer método de tratamento, uma vez que apenas a neoplasia causada pelo vírus é removida, e o próprio vírus permanece no corpo. No caso de patologia generalizada, a terapia antiviral sistêmica, o uso de imunomoduladores e preparações vitamínicas podem ser apropriados.
Recomenda-se que mulheres que planejam engravidar e mulheres grávidas com suspeita de infecção pelo papilomavírus humano do trato genital sejam monitoradas por um ginecologista. Visto que a terapia antiviral pode ter um efeito adverso no feto em desenvolvimento e o risco de transmissão do vírus ao feto é relativamente baixo, o tratamento do papilomavírus humano em mulheres durante a gravidez é adiado até o nascimento da criança.
Possíveis complicações e consequências
Neoplasias que ocorrem quando infectadas com o papilomavírus humano em mulheres são, em alguns casos, propensas à degeneração maligna. Alguns tipos de papilomavírus contribuem para o desenvolvimento de carcinoma de nasofaringe, colo do útero, vulva e vagina, neoplasias malignas perianais.
Previsão
Em alguns casos, é possível a autorresolução de neoplasias de pele e / ou membranas mucosas causadas por infecção por HPV. Com o desenvolvimento de verrugas na pele em pessoas com imunidade normal, via de regra, sua resolução espontânea é observada em cerca de 67% dos casos.
O prognóstico é geralmente bom. Uma exceção é a infecção por tipos oncogênicos de papilomavírus humano.
Prevenção
As medidas de prevenção primária da infecção por cepas oncogênicas de HPV incluem a vacinação em mulheres, que é mais eficaz antes da relação sexual e, portanto, é recomendada aos 11-13 anos de idade, mas pode ser realizada mais tarde (contra-indicada durante a gravidez e lactação).
Além disso, a fim de prevenir a infecção de mulheres com HPV, recomenda-se aderir a medidas preventivas gerais:
- cumprimento das normas de higiene pessoal;
- tratamento oportuno de infecções sexualmente transmissíveis;
- o uso de métodos de barreira de contracepção;
- recusa de sexo casual;
- rejeição de maus hábitos;
- fortalecimento das defesas do organismo (nutrição adequada, bom descanso, atividade física suficiente, ficar ao ar livre, etc.);
- evitando hipotermia;
- prevenção de estresse e tensão mental.
Vídeo do YouTube relacionado ao artigo:

Anna Aksenova Jornalista médica Sobre a autora
Educação: 2004-2007 "First Kiev Medical College" especialidade "Diagnóstico de laboratório".
As informações são generalizadas e fornecidas apenas para fins informativos. Ao primeiro sinal de doença, consulte seu médico. A automedicação é perigosa para a saúde!