- Autor Rachel Wainwright wainwright@abchealthonline.com.
- Public 2023-12-15 07:40.
- Última modificação 2025-11-02 20:14.
Dermatite atópica
O conteúdo do artigo:
- Causas e fatores de risco
- Formas da doença
- Estágios da doença
- Sintomas
- Diagnóstico
- Tratamento
- Possíveis complicações e consequências
- Previsão
- Prevenção
A dermatite atópica é uma doença cutânea alérgica inflamatória, geneticamente determinada, de evolução recorrente, caracterizada por prurido primário, erupções papulares e liquenificação.

Manifestações cutâneas de dermatite atópica
As erupções papulares são elementos não cavitários de vários diâmetros (de 1 a 20 mm), consistência e cor que se elevam acima do nível da pele.
O termo "liquenificação" significa espessamento da pele, sua hiperpigmentação e aumento do padrão cutâneo.
Em 1891, L. Brock e L. Jacquet, de um numeroso grupo de doenças de pele, acompanhadas de erupções papulares e espessamento da pele, isolaram uma doença independente que se desenvolve como resultado de coceira em locais de coceira primária, e designaram-na com o termo "neurodermatite". O termo "dermatite atópica" foi proposto em 1935 por M. Sulzberger e é usado para denotar lesões de pele resultantes de patologia hereditária de todo o organismo - atopia.
Atopia é um estado geneticamente fixado de maior prontidão alérgica do corpo, caracterizado pela presença de uma quantidade excessiva de imunoglobulinas da classe E (IgE) no sangue.
Nos países desenvolvidos, as doenças alérgicas são um sério problema socioeconômico - de acordo com várias fontes, 35-40% da população sofre delas. Na estrutura da patologia alérgica, a dermatite atópica ocupa uma posição de destaque: segundo os resultados de um estudo global internacional, é responsável por um em cada cinco casos de dermatose alérgica.
Desde a década de 90 do século XX, a incidência de dermatite atópica dobrou, o que é explicado pela situação ambiental desfavorável, estresse crônico, disseminação da alimentação artificial, vacinação em massa, nutrição inadequada com grande proporção de alimentos refinados e a prevalência generalizada de maus hábitos. No entanto, as causas exatas da dermatite são desconhecidas.
As mulheres são mais suscetíveis à dermatite atópica (65%).
Verificou-se que a dermatite atópica se desenvolve em 81% das crianças se ambos os pais estão doentes, em 59% se apenas um dos pais está doente e o outro tem uma patologia alérgica nas vias respiratórias e em 56% se apenas um dos pais está doente.
Em 70% dos casos, a dermatite atópica é um prenúncio de doenças como febre do feno, urticária, asma brônquica, rinite alérgica, edema de Quincke. Nesse caso, a doença é considerada a primeira manifestação da "marcha alérgica".
Causas e fatores de risco
A dermatite atópica é uma doença multifatorial, cujas causas residem em uma combinação complexa de características hereditárias e influências externas.
A causa raiz da doença - uma predisposição hereditária a alergias - é provocada por uma violação do controle genético da produção de citocinas, em particular a interleucina-4 e interleucina-17 (IL-4, IL-17), que é acompanhada por uma produção excessiva de imunoglobulina E, uma reação específica a alérgenos e hipersensibilidade geral. Os mecanismos locais da dermatite atópica também são hereditários: acúmulo de células de Langerhans na pele, aumento do número de receptores IgE em suas membranas, violação da permeabilidade da barreira cutânea, etc.
Fatores provocadores externos:
- evolução desfavorável da gravidez, parto e pós-parto;
- desnutrição da mãe durante a gravidez (alta carga antigênica no feto) e lactação;
- apego tardio ao seio;
- alimentação artificial;
- interrupção da imunidade imunológica a alérgenos alimentares como resultado de nutrição inadequada no primeiro ano de vida;
- distúrbios neuroendócrinos;
- contato frequente com alérgenos;
- patologia concomitante do trato gastrointestinal, especialmente violações da flora intestinal normal (89%), levando a danos na barreira digestiva e absorção acelerada de antígenos;
- efeitos psico-traumáticos (perturbação do funcionamento dos sistemas nervoso central e periférico que controlam os mecanismos do prurido);
- regime irracional com estresse físico e emocional excessivo.

A causa da dermatite atópica é uma predisposição hereditária a alergias
Alergênios causais (até 100% dos casos em crianças pequenas):
- leite de vaca (86%);
- proteína de frango (82%);
- peixes (63%);
- cereais (45%);
- vegetais e frutas de cor laranja e vermelha (43%);
- amendoim (38%);
- proteínas de soja (26%).
Na verdade, a alergia alimentar é uma sensibilização inicial, com base na qual uma sensibilidade aumentada a outros alérgenos é formada por mecanismos cruzados.
Formas da doença
Não existe uma classificação geralmente aceita de dermatite atópica. Existem vários critérios pelos quais a doença é classificada.
Opções para o curso da gravidade:
- leve - lesão cutânea limitada (não mais que 5%), coceira leve que não agrava o sono do paciente, sintomas cutâneos não expressos (hiperemia leve ou inchaço, pápulas e vesículas únicas), exacerbações raras (1-2 vezes por ano);
- moderada - lesões cutâneas generalizadas (até 50%), coceira moderada ou intensa, reação inflamatória da pele (hiperemia significativa, exsudação ou liquenificação, coceira múltipla), exacerbações 3-4 vezes por ano;
- grave - mais de 50% da pele é afetada, intensa, debilitante, perturbando gravemente a qualidade de vida prurido, hiperemia grave, edema ou liquenificação dos tecidos, arranhões múltiplos, rachaduras, erosão, curso recorrente continuamente.
Pela intensidade do curso: processo agudo, subagudo e crônico.
Por prevalência:
- dermatite limitada - não mais que 5% da área da pele é afetada;
- dermatite generalizada - até 50% da área da pele é afetada;
- dermatite difusa - mais de 50% da área da pele está envolvida no processo inflamatório.
Formas clínicas de dermatite atópica:
- exsudativo ("úmido");
- eritematoso-escamoso (há áreas de vermelhidão e descamação com limites difusos, pequenas pápulas e arranhões com tendência a se fundir);
- eritematoso-escamoso com liquenificação;
- liquenóide;
- pruriginoso (pápulas grandes, persistentes, hemisféricas, acompanhadas de coceira intensa).
Estágios da doença
De acordo com a idade dos pacientes, os seguintes estágios da doença são diferenciados:
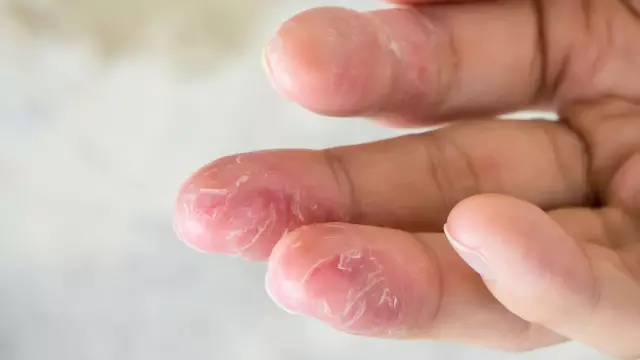
- Bebês (até 2 anos de idade), manifestados por reações cutâneas agudas localizadas na face (na testa, bochechas, muitas vezes estendendo-se ao pescoço), couro cabeludo, superfície externa das pernas e nádegas. O processo é representado por vermelhidão, inchaço, secreção, seguido pela formação de crostas.
- Infantil (de 2 a 13 anos). Observa-se espessamento da pele, presença de pápulas eritematosas com localização típica nas dobras cutâneas (forma liquenóide), em 52% das crianças nesta fase há lesão da face (face atópica), erupções nas superfícies de flexão dos punhos, articulações do tornozelo, cotovelo e fossa poplítea.
- Adolescente e adulto. É caracterizada por um curso recorrente continuamente, liquenificação pronunciada, ressecamento e descamação da pele com lesão predominante da pele da face, parte superior do corpo, superfícies extensoras dos membros.

Estágios (estágios) da dermatite atópica
Sintomas
Em 1980, J. Hanifin e H. Rajka introduziram critérios diagnósticos para dermatite atópica, que são divididos em dois grupos: sintomas obrigatórios e adicionais.
Manifestações obrigatórias da doença:
- certo aspecto das erupções cutâneas e sua localização (nos adultos, a liquenização e a coceira estão localizadas nas superfícies flexoras, nas crianças - na face e nas superfícies extensoras, são características a presença de crostas, fissuras e a simetria do processo);
- curso crônico com episódios de exacerbações (sob influência de fatores provocadores) e remissão, de caráter sazonal, com início da doença até a adolescência;
- coceira;
- atopia na história ou hereditariedade agravada pela atopia.
Os sintomas adicionais incluem:
- início da doença em idade precoce;
- xerose (secura e aspereza da pele);
- ictiose, líquen capilar ou padrão aumentado nas palmas;
- Dobras Denier-Morgan (rugas aprofundadas nas pálpebras inferiores);
- olheiras ao redor dos olhos (brilho alérgico);
- conjuntivite;
- ceratocone (a chamada córnea cônica);
- catarata subcapsular anterior;
- coceira com aumento da sudorese;
- o primeiro tipo de reatividade cutânea (reação de hipersensibilidade tardia);
- localização perifolicular de erupções cutâneas;
- palidez ou rubor da face;
- dobras na frente do pescoço;
- lesões cutâneas infecciosas frequentes;
- dermatite na pele das mãos e pés;
- eczema dos mamilos;
- dermografismo branco;
- níveis séricos elevados de IgE.
Dependendo da idade do paciente e do estágio da doença, as manifestações clínicas podem variar: a natureza das erupções cutâneas, sua localização e a gravidade do processo mudam.
Diagnóstico
O diagnóstico de "dermatite atópica" é estabelecido com base em um quadro clínico característico, anamnese alérgica hereditária (uma anamnese corretamente coletada em 90% dos casos permite que o diagnóstico correto seja formulado) e os resultados de estudos adicionais:
- testes cutâneos;
- testes provocativos com alérgenos;
- estudos do nível de imunoglobulina E.
Para padronizar o diagnóstico de dermatite atópica em países europeus, o sistema SCORAD foi introduzido (Relatório de Consenso da Força Tarefa Europeia sobre Dermatite Atópica, 1993), e uma escala de dermatite atópica foi adotada. Combina indicadores como área das lesões corporais, intensidade das manifestações clínicas e sintomas subjetivos (coceira e insônia). A gravidade dos sintomas da doença é avaliada em pontos e resumida.

Avaliação da gravidade da dermatite atópica usando o sistema SCORAD
Foi compilado um atlas de fotografias de referência, demonstrando a intensidade do eritema, elementos edematosos e papulosos, exsudação, crostas, escoriações, liquenificação e pele seca.
Tratamento
Como a dermatite atópica pertence ao grupo das doenças inflamatórias-alérgicas da pele, as principais orientações de tratamento são:
- prevenção de contatos com alérgenos causalmente significativos, para os quais a dieta de eliminação e o controle de fatores ambientais adversos são recomendados;
- farmacoterapia sistêmica com anti-histamínicos, antiinflamatórios e bloqueadores de mediadores alérgicos;
- Imunoterapia;
- correção de patologia concomitante (tratamento de doenças do aparelho digestivo, drogas metabólicas e terapia antioxidante, normalização do estado funcional do sistema nervoso, saneamento de focos de infecção crônica);
- medicamentos de uso externo para o alívio dos sintomas da doença e cosméticos especiais para eliminar um defeito na função protetora da pele, suavizá-la e hidratá-la.

Como parte da complexa terapia da dermatite atópica, são mostrados emolientes e hidratantes cosméticos para a pele
Possíveis complicações e consequências
A principal complicação da dermatite atópica é a infecção da pele (pioderma, infecção viral ou infecção fúngica) durante a coceira.
Previsão
A farmacoterapia patogenética complexa e o uso de agentes externos, com estrita adesão às recomendações, garantem a remissão estável da doença e previnem sua recorrência. O prognóstico neste caso é favorável.
Prevenção
A criação de um ambiente hipoalergênico é a medida preventiva mais importante. Recomendações principais:
- exclusão de provocadores de comida;
- assegurar ventilação adequada nas residências;
- manutenção de umidade, temperatura e pureza do ar ideais;
- recusa de uso de móveis e objetos de interior que sirvam de coletor de pó (tapetes, livros, flores, cortinas pesadas, estofados, peluches);
- proibição do uso de travesseiros e cobertores de penas e plumas;
- o uso de cosméticos hipoalergênicos;
- contato com produtos químicos domésticos apenas com luvas de proteção;
- recusa em usar roupas de pele e lã;
- recusa em manter animais, pássaros e aquários em casa.
Além disso, é recomendado:
- observação de dispensário de um alergista;
- tratamento de spa de longo prazo no verão;
- realização de procedimentos gerais de fortalecimento (endurecimento, irradiação UV, massagem).
Vídeo do YouTube relacionado ao artigo:

Terapia Olesya Smolnyakova, farmacologia clínica e farmacoterapia Sobre o autor
Educação: superior, 2004 (GOU VPO "Kursk State Medical University"), especialidade "General Medicine", qualificação "Doctor". 2008-2012 - Aluno de Pós-Graduação do Departamento de Farmacologia Clínica, KSMU, Candidato em Ciências Médicas (2013, especialidade “Farmacologia, Farmacologia Clínica”). 2014-2015 - reconversão profissional, especialidade "Gestão na educação", FSBEI HPE "KSU".
As informações são generalizadas e fornecidas apenas para fins informativos. Ao primeiro sinal de doença, consulte seu médico. A automedicação é perigosa para a saúde!